| خصية | |
|---|---|
| الاسم العلمي testis |
|
مقطع تشريحي
| |
| تفاصيل | |
| الشريان المغذي | شريان خصوي |
| الوريد المصرف | الضفيرة المحلاقية ، الوريد الخصوي |
| الأعصاب | الضفيرة المنوية |
| تصريف اللمف | العقد اللمفية البطنية |
| نوع من | غدة تناسلية، وكيان تشريحي معين |
| معرفات | |
| غرايز | ص.1236 |
| ترمينولوجيا أناتوميكا | 09.3.01.001 |
| FMA | 7210[1] |
| UBERON ID | 0000473 |
| ن.ف.م.ط. | A05.360.444.849، وA05.360.576.782، وA06.300.312.782 |
| ن.ف.م.ط. | D013737 |
| دورلاند/إلزيفير | Testicle |
| تعديل مصدري - تعديل | |
الخصْيَة[2] هي الغدد التناسلية الذكرية في الحيوانات، والخصيتين عضو في كل من الجهاز التناسلي وجهاز الغدد الصماء. تُسمَّى الغدة التناسلية في ذكور الطير حِسْيَة، وهما حِسْيَتَان تفرزان الكراض.[3]
تتكون الخصية من أنيبيبات منوية، توجد فيما بينهما خلايا بينية تفرز هرمون التستوستيرون، ويوجد داخل كل أنيببة منوية خلايا تسمى خلايا سرتولي تفرز سائل يعمل على تغذية الحيوانات المنوية داخل الخصية ويعتقد أن لها وظيفة مناعية أيضاً.[4][5][6] توجد خلايا مبطنة لكل أنيببة منوية تسمى خلايا جرثومية أمية (2ن) تنقسم هذه الخلايا وتكون في النهاية الحيوانات المنوية.
تعمل الخصيتين بشكل أفضل في درجة حرارة أقل بقليل من درجة حرارة الجسم الطبيعية، هذا هو سبب وجود الخصيتين خارج تجويف الجسم. وهناك عدد من الآليات للحفاظ على الخصيتين في درجة الحرارة المثلى. يغطي الخصيتين كيس الصفن الذي يتدلى خارج تجويف البطن، وقد انتقلت الخصيتان إليه خلال أشهر الحمل الأولى، وبقائهما في هذا الوضع يجعل درجة حرارتهما أقل من درجة حرارة الجسم بما يناسب عملية تكوين الحيوانات المنوية
البنية
يمتلك الذكور خصيتين متساويتين في الحجم داخل كيس الصفن، الذي يُعد بدوره امتدادًا لجدار البطن. من الشائع وجود درجة من عدم التناظر الصفني، الذي يشير إلى توضع إحدى الخصتين على مستوى أدنى من الصفن مقارنة بالأخرى. يرجع هذا إلى وجود اختلافات في الجملة الوعائية. تتدلى الخصية اليمنى على مستوى أدنى من اليسرى لدى 85% من الرجال.[7]
القياس والحجم
يمكن تقدير حجم الخصية عن طريق جسها ومقارنتها بالأسطح الناقصية (أي مقياس الخصية) لعدد من الأحجام المعروفة. تتمثل إحدى الطرق الأخرى في استخدام الفرجار، أو المسطرة أو التصوير بالأمواج فوق الصوتية من أجل الحصول على ثلاثة قياسات على المحاور x «إكس»، وy «واي» وz «زد» (الطول، والعمق والعرض). يمكن استخدام هذه القياسات بعد ذلك من أجل حساب حجم السطح الناقصي.
الحجم = 4/3 . π . الطول/2 . العرض/2 . العمق/2
≈ الطول. العرض. العمق. 0.52
مع ذلك، تتمثل أفضل طريقة لحساب حجم الخصية الفعلي وأكثرها دقة في الصيغة التالية:
≈ الطول. العرض. العمق. 0.71
يصل متوسط حجم الخصية البالغة إلى 5 سم × 2 سم × 3 سم (2 بوصة × 3⁄4 بوصة × 1 1⁄4 بوصة). يعمل مقياس مرحلة تانر، الذي يستخدم في تقييم نضج الأعضاء التناسلية الذكرية، على تحديد مرحلة النضج الموافقة للحجم المحسوب الذي يتراوح من المرحلة I، بحجم أقل من 1.5 سم مكعب؛ إلى المرحلة V، بحجم أكبر من 20 سم مكعب. يتراوح الحجم الطبيعي بين 15 و25 سم مكعب، ويبلغ المتوسط 18 سم مكعب لكل خصية (مع نطاق متراوح بين 12 و30 سم مكعب).
يتناسب عدد النطاف التي ينتجها ذكر الإنسان بشكل مباشر مع حجم الخصيتين، إذ تمتلك الخصيتان الأكبر حجمًا عددًا أكبر من النبيبات الناقلة للمني وكمية أكبر من خلايا سيرتولي. بالنتيجة، ينتج الرجال ذوو حجم الخصيتين الأكبر في المتوسط عددًا أكبر من الخلايا المنوية عند القذف، نظرًا إلى العلاقة الطردية بين حجم الخصيتين ومحتوى السائل المنوي.[8]
البنية الداخلية
الجهاز القنيوي
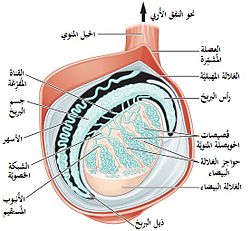
تغلف الخصية قشرة ليفية صلبة معروفة باسم الغلالة البيضاء. تحت الغلالة البيضاء، تحتوي الخصيتان على مجموعة من الأنابيب الملتوية الدقيقة التي تُعرف باسم النبيبات الناقلة للمني. تحيط بالنبيبات طبقة من الخلايا (الخلايا الجنسية) التي تستمر في التطور بدءًا من مرحلة البلوغ حتى الشيخوخة منتجة الخلايا المنوية (التي يُطلق عليها أيضًا اسم السبيرماتوزون أو الأعراس الذكرية). تتحرك الحيوانات المنوية النامية عبر النبيبات الناقلة للمني نحو الشبكة الخصيوية الواقعة في منصف الخصية، وصولًا إلى القنوات الصادرة ومن ثم البربخ حيث تنضج الخلايا المنوية حديثة التكون (عملية الإنطاف). تنتقل الحيوانات المنوية إلى الأسهر، لتُطرد في النهاية من خلال التقلصات العضلية عبرالإحليل إلى خارج الصماخ البولي.[9]
أنواع الخلايا الأولية
تخضع الخلايا الجنسية الموجودة داخل النبيبات الناقلة للمني لعملية الإنطاف متحولة إلى بزرات النطاف، والخلايا المنوية، والطلائع المنوية والسبيرماتوزون. تحتوي الأعراس على الدنا المسؤول عن إخصاب البويضة. تلعب خلايا سيرتولي – الظهارة الحقيقية للظهارة المنوية – دورًا جوهريًا في دعم تطور الخلايا الجرثومية إلى سبيرماتوزون. تفرز خلايا سيرتولي الإنهيبين. تُعد النبيبات الناقلة للمني محاطة بطبقة من الخلايا شبه العضلية المحيطة بالنبيبات.[10]
تنتشر بين النبيبات الناقلة للمني خلايا لايديغ البينية – مجموعة من الخلايا المتوضعة بين النبيبات الناقلة للمني والمسؤولة عن إنتاج وإفراز التستوستيرون وغيره من الأندروجينات الضرورية للبلوغ (بما في ذلك الخصائص الجنسية الثانوية مثل شعر الوجه)، والسلوك الجنسي والدافع الجنسي. توفر خلايا سيرتولي الدعم اللازم لعملية الإنطاف. يتحكم التستوستيرون بدوره في حجم الخصيتين.[11]
تتوزع أيضًا بعض خلايا لايديغ غير الناضجة إلى جانب مجموعة من الخلايا الظهارية والخلايا البلعمية الكبيرة البينية.
التغذية الدموية والتصريف اللمفي
تحظى الخصيتان بثلاثة موارد مختلفة من التغذية الدموية الشريانية: الشريان الخصوي، وشريان العضلة المشمرة والشريان الأسهري. تختلف التغذية الدموية والتصريف اللمفي بين الخصية والصفن:
- ينشأ الشريان الخصوي المزدوج مباشرة من الشريان الأبهر البطني نزولًا عبر النفق الأربي، بينما يحصل الصفن مع بقية الغدد التناسلية الخارجية على التغذية الدموية من الشريان الفرجي الغائر (فرع من الشريان الحرقفي الغائر).[12]
- تحصل الخصية أيضًا على تغذية دموية رادفة من شريان العضلة المشمرة (فرع من الشريان الشرسوفي السفلي، الذي يُعد بدوره أحد أفرع الشريان الحرقفي الظاهر) والشريان الأسهري (فرع من الشريان المثاني السفلي، الذي يُعد بدوره أحد أفرع الشريان الحرقفي الغائر). نتيجة لذلك، عند ربط الشريان الخصوي، على سبيل المثال خلال عملية فاولر ستيفنز لتثبيت الخصية في حالات الخصية المرتفعة غير النازلة، تبقى الخصية سليمة عادة من خلال حصولها على هذه الإمدادات الدموية الأخرى.[13]
- يتبع التصريف اللمفي من الخصية مسار الشريان الخصوي عائدًا إلى العقد اللمفية المجاورة للأورطى، بينما ينتهي التصريف اللمفي من الصفن في العقد اللمفية الأربية.[14]
الطبقات
تعكس العديد من السمات التشريحية للخصية البالغة منشأها التطوري في البطن. تُشتق طبقات النسج المحيطة بكل خصية من طبقات جدار البطن الأمامي. تنشأ العضلة المشمرة من العضلة المائلة الداخلية.[15]
الحاجز الدموي الخصوي
لا يمكن للجزيئات الكبيرة العبور من الدم إلى تجويف النبيب الناقل للمني نتيجة وجود موصلات محكمة بين خلايا سيرتولي المتجاورة. تشغل بزرات النطاف الحيز القاعدي (عميقًا حتى مستوى الموصلات المحكمة) بينما تشغل الأشكال الأكثر نضجًا، مثل الخلايا المنوية الأولية والثانوية والطلائع المنوية، الحيز المجاور للمعة.[16]
قد تكمن وظيفة الحاجز الدموي الخصوي في منع ردود فعل المناعة الذاتية. يمكن ملاحظة نشوء الحيوانات المنوية الناضجة (ومستضداتها) بشكل كبير بعد ضبط التحمل المناعي في مرحلة الرضاعة. نظرًا إلى اختلاف الحيوانات المنوية مستضديًا عن النسج الذاتية، يمكن بالتالي للحيوان الذكر التفاعل مناعيًا ضد حيواناته المنوية. يمكن للذكر صنع الأجسام المضادة لها.[17]
يؤدي حقن مستضدات الحيوانات المنوية إلى التهاب الخصية (التهاب الخصية المناعي الذاتي) وانخفاض الخصوبة. قد يقلل الحاجز الدموي الخصوي من احتمالية تحريض بروتينات الحيوانات المنوية للاستجابة المناعية.[18]
وظائف الخصية
تعتبر الخصية غدة داخلية الإفراز وغدة خارجية الإفراز في نفس الوقت فهي تقوم :
- إنتاج النطاف
- إفراز هرمونات الأندروجينات وأهمها التستوستيرون والذي له أدوار بالغة الأهمية في الجسم.
الحماية والإصابات
الخصيتان حساستان جدًا تجاه الصدمات والإصابات. الألم الناتج ينتقل من كل خصية إلى التجويف البطني، عبر البلكسوس المنوي، وهو العصب الرئيسي لكل خصية. هذا يسبب ألمًا في الورك والظهر. يتلاشى الألم عادة خلال دقائق قليلة.[19]
الحماية والإصابات
- ألم الخصية: الخصيتان حساستان جدًا تجاه الصدمات والإصابات. الألم الناتج يمتد من كل خصية إلى التجويف البطني عبر البلكسوس المنوي، وهو العصب الرئيسي لكل خصية. يسبب هذا الألم ألمًا في الورك والظهر وعادةً ما يتلاشى خلال دقائق قليلة.
- لفة الخصية: تعتبر لفة الخصية حالة طبية طارئة. ذلك لأن كلما تأخرت التدخل الطبي بالنسبة لامتداد النسيمية، زادت فرصة فقدان الخصية. هناك فرصة بنسبة 90% لإنقاذ الخصية إذا تم إجراء جراحة اللفة في غضون ست ساعات من بداية لفة الخصية.[20]
- تمزق الخصية: يعتبر تمزق الخصية إصابة خطيرة تؤثر على الطبقة الملتفة حول الخصية.[21]
- الإصابات المخترقة للخصية: قد تسبب الإصابات المخترقة للخصية القطع أو الانفصال الجسدي أو تدمير الخصيتين، وربما مع جزء أو كامل القضيب، مما يؤدي إلى العقم الكلي إذا لم يتم إعادة تثبيت الخصيتين بسرعة. وللحد من العدوى الشديدة، يُفيد تطبيق الكميات الكبيرة من محلول الأملاح والباكيتراسين لإزالة الشوائب والأجسام الغريبة من الجرح.[22]
- حزام الفتيان: يوفر حزام الفتيان الدعم والحماية للخصيتين.
الأمراض والحالات
- أمراض الخصية: لتحسين فرص الكشف المبكر عن حالات سرطان الخصية وأورام أخرى أو مشاكل صحية أخرى، يُوصى بإجراء الفحص الذاتي الدوري للخصيتين.
- الوريكوسيل: انتفاخ الأوردة من الخصية، عادة ما تؤثر على الجهة اليسرى، والخصية عادةً ما تكون طبيعية.[23]
- الهيدروسيل الخصية: انتفاخ حول الخصية ناتج عن تراكم سائل شفاف داخل كيس غشائي، والخصية عادةً ما تكون طبيعية. إنها السبب الأكثر شيوعًا لانتفاخ الصفن.[24]
- النكف الحويصلي: هو كيس تجميع لأنبوب الشبكة الخصوية أو رأس القنوات المنوية ممتلئ بسائل مائي خفيف يحتوي على حيوانات منوية.
- اضطرابات الهرمونات: يمكن أيضًا أن تؤثر اضطرابات الغدد الصماء على حجم ووظيفة الخصية.
- ظروف موروثة: تشمل بعض الحالات الموروثة التي تشمل طفرات في الجينات التنموية الرئيسية أيضًا عدم انتقال الخصية إلى أسفل، مما يؤدي إلى وجود الخصية في البطن أو الحشفة والتي تبقى غير منتجة وقد تصبح سرطانية. يمكن أن تؤدي حالات وراثية أخرى إلى فقدان الأنابيب والسماح ببقاء الأنابيب الموليريانية. ويمكن أن تؤدي كلا الزيادة والنقص في مستويات الإستروجين إلى اضطراب في عملية تكوين الحيوانات المنوية وإلى العقم.[25]
- تشوه بيل كلابر: هو تشوه يتمثل في عدم تعليق الخصية بجدران الصفن، ويمكن أن تدور بحرية على الحبل المنوي داخل الغشاء الصفني. الأشخاص الذين يعانون من تشوه بيل كلابر معرضين لخطر أعلى من اللفة للخصية.[26]
- المعصم الصفني: التهاب مؤلم للمعصم الصفني أو المعصمات الصفنية، يسببه غالبًا العدوى البكتيرية ولكن أحيانًا من أصل غير معروف.
- عدم وجود الخصية: غياب إحدى أو كلتي الخصيتين.
- هبوط الخصية (عدم هبوط الخصية): عندما لا تهبط الخصية في الصفن لطفل رضيع.
- تضخم الخصية: علامة غير محددة لأمراض الخصية المتنوعة ويمكن تعريفها بأن حجم الخصية أكبر من 5 سم (المحور الطويل) × 3 سم (المحور القصير).[27]
- الكرات الزرقاء: حالة تتعلق باحتقان مؤقت في الكرات والمنطقة البروستاتية ناتج عن تحفيز جنسي مُطَوَّل.
- التركيبات الخصية: تتوفر تركيبات خصية لتحاكي المظهر والملمس لإحدى الخصيتين أو كليهما عندما تكون غائبة بسبب الإصابة أو كعلاج لمشكلة اضطراب الهوية الجنسية. وقد تم أيضًا تنفيذ بعض الحالات لزرعها عند الكلاب.
تأثيرات الهرمونات الخارجية
إلى حد ما، من الممكن تغير حجم الخصيتين. بصرف النظر عن الإصابة المباشرة أو تعريضهما لظروف غير ملائمة، مثل درجة حرارة أعلى من درجة الحرارة التي تعتاد عليها عادة، يمكن تقليصهما من خلال منافسة وظيفتهما الهرمونية الأساسية من خلال استخدام هرمونات ستيرويدية خارجية. يؤدي تناول الستيرويدات لزيادة العضلات (خصوصًا الستيرويدات الأنابولية) في كثير من الأحيان إلى تقلص الخصيتين، وهو آثار جانبية غير مرغوب فيها.
تحفيز وظائف الخصيتين من خلال هرمونات تشبه هرمونات الغدة الصنية يمكن أن يكبّر حجمهما. يمكن أن تتقلص الخصيتين أو تتناقص حجمهما أثناء علاج استبدال الهرمونات أو من خلال الخصية الكيميائية.
مراجع
- ^ نموذج تأسيسي في التشريح، QID:Q1406710
- ^ كمال الدين الحناوي (1987)، معجم مصطلحات علم الأحياء: نبات حيوان تصنيف وراثة (بالعربية والإنجليزية)، مراجعة: هشام كمال الدين الحناوي، القاهرة: المكتبة الأكاديمية، ص. 512، OCLC:1158873751، QID:Q118929929
- ^ إدوار غالب. الموسوعة في العلوم الطبيعية (ط. الثانية). دار المشرق بيوت. ج. الأول. ص. 434.
- ^ A.D. Johnson (2 ديسمبر 2012). Development, Anatomy, and Physiology. Elsevier. ISBN:978-0-323-14323-3. مؤرشف من الأصل في 2016-05-16.
- ^ Mieusset, R; Bujan, L; Mansat, A; Pontonnier, F (1992). "Hyperthermie scrotale et infécondité masculine" (PDF). Progrès en Urologie (بالفرنسية) (2): 31–36. Archived from the original (PDF) on 2018-03-28.
- ^ [1]" By E. Nieschlag, Hermann M. Behre, H. van. Ahlen نسخة محفوظة 22 أبريل 2016 على موقع واي باك مشين.
- ^ Steger، Klaus؛ Weidner، Wolfgang (2011). "Anatomy of the Male Reproductive System". Practical Urology: Essential Principles and Practice. Springer Science & Business Media. ص. 57–59. ISBN:978-1-84-882034-0. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-06-01.
- ^ Condorelli، Rosita؛ Calogero، Aldo E.؛ La Vignera، Sandro (2013). "Relationship between Testicular Volume and Conventional or Nonconventional Sperm Parameters". International Journal of Endocrinology. ج. 2013: 1–6. DOI:10.1155/2013/145792. PMC:3780703. PMID:24089610.
- ^ Pocock، Gillian؛ Richards، Christopher D.؛ Richards، David A. (2018). Human Physiology. Oxford University Press. ص. 766. ISBN:978-0-19-873722-3. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-06-02.
- ^ Bitzer، Johannes؛ Mahmood، Tahir A. (2022). Handbook of Contraception and Sexual Reproductive Healthcare. Cambridge University Press. ص. 16. ISBN:978-1-10-895863-9. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-07-05.
- ^ Miell، John؛ Davies، Zoe (2014). "Reproductive function in the male". Clinical Biochemistry: Metabolic and Clinical Aspects. Elsevier Health Sciences. ص. 451. ISBN:978-0-70-205478-5. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-07-05.
- ^ Steger، Klaus؛ Weidner، Wolfgang (2011). "Anatomy of the Male Reproductive System". Practical Urology: Essential Principles and Practice. Springer Science & Business Media. ص. 63. ISBN:978-1-84-882034-0. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-06-05.
- ^ Pua، Bradley B.؛ Covey، Anne M.؛ Madoff، David C. (2018). Interventional Radiology: Fundamentals of Clinical Practice. Oxford University Press. ص. 533. ISBN:978-0-19-027625-6. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-07-06.
- ^ Berney، Daniel M؛ Ulbright، Thomas M. (2015). "Anatomy of the Testis and Staging of its Cancers: Implications for Diagnosis". Genitourinary Pathology: Practical Advances. Springer. ص. 436. ISBN:978-1-49-392044-0. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-07-06.
- ^ Tubbs، R. Shane؛ Shoja، Mohammadali M.؛ Loukas، Marios (2016). Bergman's Comprehensive Encyclopedia of Human Anatomic Variation. John Wiley & Sons. ص. 1393. ISBN:978-1-11-843068-2. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-06-03.
- ^ Moore، Carl R. (1926). "The Biology of the Mammalian Testis and Scrotum". The Quarterly Review of Biology. ج. 1 ع. 1: 4–50. DOI:10.1086/394235. ISSN:0033-5770.
- ^ de Jong، M. Robert (2020). Sonography Scanning E-Book: Principles and Protocols. Elsevier Health Sciences. ص. 343. ISBN:978-0-32-376425-4. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-06-05.
- ^ Song، David H؛ Neligan، Peter C (2017). Plastic Surgery E-Book: Volume 4: Trunk and Lower Extremity. Elsevier Health Sciences. ص. 293. ISBN:978-0-32-335707-4. مؤرشف من الأصل في 2023-06-29. اطلع عليه بتاريخ 2022-06-10.
- ^ Kulkarni, Neeta V. (31 Oct 2015). Clinical Anatomy: A Problem Solving Approach (بالإنجليزية). JP Medical Ltd. ISBN:978-93-5152-966-8. Archived from the original on 2023-10-26.
- ^ Sabia, Michael; Sehdev, Jasjit; Bentley, William (7 Apr 2017). Urogenital Pain: A Clinicians Guide to Diagnosis and Interventional Treatments (بالإنجليزية). Springer. ISBN:978-3-319-45794-9. Archived from the original on 2023-10-26.
- ^ Martino, Pasquale; Galosi, Andrea B. (28 Mar 2017). Atlas of Ultrasonography in Urology, Andrology, and Nephrology (بالإنجليزية). Springer. ISBN:978-3-319-40782-1. Archived from the original on 2023-10-26.
- ^ Wessells, Hunter (12 Jun 2013). Urological Emergencies: A Practical Approach (بالإنجليزية). Springer Science & Business Media. ISBN:978-1-62703-423-4. Archived from the original on 2023-10-26.
- ^ DK (5 Apr 2022). Medical Symptoms (بالإنجليزية). Penguin. ISBN:978-0-7440-6302-8. Archived from the original on 2023-11-07.
- ^ Kumar, Vinay; Abbas, Abul K.; Aster, Jon C. (8 Mar 2017). Robbins Basic Pathology E-Book: Robbins Basic Pathology E-Book (بالإنجليزية). Elsevier Health Sciences. ISBN:978-0-323-39413-0. Archived from the original on 2023-10-26.
- ^ Sierens، Jayne E.؛ Sneddon، Sharon F.؛ Collins، Frances؛ Millar، Michael R.؛ Saunders، Philippa T. K. (1 ديسمبر 2005). "Estrogens in Testis Biology". Annals of the New York Academy of Sciences. ج. 1061: 65–76. DOI:10.1196/annals.1336.008. ISSN:0077-8923. مؤرشف من الأصل في 2023-10-26.
- ^ Melmed, Shlomo; Koenig, Ronald; Rosen, Clifford J.; Auchus, Richard J.; Goldfine, Allison B. (14 Nov 2019). Williams Textbook of Endocrinology E-Book (بالإنجليزية). Elsevier Health Sciences. ISBN:978-0-323-71154-8. Archived from the original on 2023-10-26.
- ^ Pellerito, John; Polak, Joseph F. (17 May 2012). Introduction to Vascular Ultrasonography E-Book (بالإنجليزية). Elsevier Health Sciences. ISBN:978-1-4557-3766-6. Archived from the original on 2023-04-23.